SUMMARY
- 慢性的な高血糖により様々な合併症になりやすい状態です。
- 治療により合併症を減らすことができます。
- 定期的な通院が必要です。
一番最初に読むと良い本
糖尿病学会が編集した、糖尿病治療の手びき2020(改訂第58版)を最初に読むことをオススメします。
どんな病気か?
慢性的な高血糖により様々な合併症になりやすい状態です
インスリンの効果不足は下記の2つに分けることができますが、実際は混在しています。
- インスリンの分泌能力が低下する
- インスリンの感受性が低下して効きにくくなる
どのようにして診断するのか?
慢性的な高血糖状態であることを確認します。
下記のいずれかの組み合わせで確定診断となります
- 糖尿病型血糖値 + 糖尿病型血糖値
- 糖尿病型血糖値 + 糖尿病型HbA1c
- 糖尿病型血糖値 + 典型的な症状(口渇多飲多尿)
- 糖尿病型血糖値 + 糖尿病網膜症
糖尿病型の血糖値とは
- 空腹時血糖値 ≧ 126 mg/dL
- 随時血糖値 ≧ 200 mg/dL
- 75gOGTT2時間値 ≧ 200 mg/dL
糖尿病型のHbA1cとは
- HbA1c ≧ 6.5%
糖尿病でよく行われる検査
当院でお渡しする検査用紙の見方
糖尿病の種類
- 1型糖尿病 5%未満
- 2型糖尿病 約95%
- 妊娠と関連した糖尿病 特別な診断基準がある
妊娠に関連した血糖値についてはこちら - その他
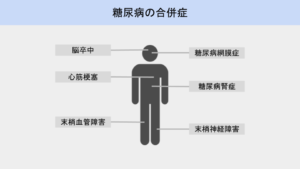
代表的な合併症
糖尿病には下記のような様々な合併症があります。
高血糖による影響もありますが、糖尿病の管理だけでなく、生活習慣・禁煙・血圧・脂質等の治療を組み合わせることが大事です。
細小血管合併症
網膜症
日本における18歳以上視覚障害の第3位が糖尿病網膜症(12.8%)で、1型2型糖尿病で網膜症になっている方は、1型糖尿病の28.5%、2型糖尿病の22.9%と報告されています。 また糖尿病になってからの期間が長くなると頻度が増え、重症化しやすくなります。
視力に影響がでるまでは無症状のことが多いです。
無症状の段階から定期的に眼科で検査し、治療の機会を失わないことが大事です。
腎症
日本での2017年新規透析導入者の原因として1番多いのが糖尿病性腎症です(42.5%)。
腎症も糖尿病になってからの期間が長くなると頻度が増えます。
①尿に混ざるアルブミンやタンパク質の程度と②ろ過する血液量の推定値(eGFR)の2つを用いて腎臓の機能を評価し腎症病期として分類します。
尿中アルブミンやタンパク質の量、eGFRをみながら血糖値以外にも血圧やコレステロールなど総合的に治療の選択を行っていきます。
神経障害
頻度は測定方法によって大きく異なりますが、自覚症状による診断方法では糖尿病患者の20%前後が神経障害を有しますが、多くの方は自覚症状を伴わないことが多いです。
自覚症状を伴う神経障害については糖尿病や禁煙・血圧・脂質の管理のほか、痛みの程度によっては有痛性神経障害の薬で対応します。 残念ながら違和感や疼痛がどれくらいの期間続くかについては分からないです。
違和感や疼痛といった自覚症状以外にも、感覚神経の低下や自律神経障害にも注意が必要です。
大血管合併症
脳血管障害
脳血管障害は日本における死因の第3位、介護認定者の原因疾患の第2位です。
脳血管障害には脳梗塞、脳出血、クモ膜下出血があります。 脳出血とくも膜下出血については糖尿病が発症リスクを増やすかは明確ではないですが、脳梗塞に関しては糖尿病があると発症リスクが2~3倍高くなると報告されています。
冠動脈疾患
冠動脈は心臓を栄養する血管で、冠動脈疾患には狭心症や心筋梗塞があります。 糖尿病患者の冠動脈疾患発症頻度は、非糖尿病患者の約3倍と報告されています。
糖尿病治療薬であるGLP1作動薬やSGLT2阻害薬が冠動脈疾患予防効果を示す報告が出てきています。
末梢血管障害
末梢という文字がありますが手足にいく動脈血管なので、細小血管ではなく大血管の合併症です。 手足への動脈が狭くなることで、歩行時の痛みや進行すると安静時の痛みが出現することがあります。
末梢血管障害(PAD)のリスクは糖尿病では非糖尿病に比べて3~4倍に増加すると報告されています。
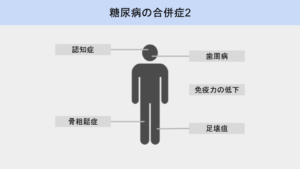
その他合併症
認知症
血管性認知症とアルツハイマー病のいずれも糖尿病では発症率が高いと報告されています。
認知症を合併すると糖尿病およびその他の疾患の療養が難しくなります。
歯周病
歯周病は成人が歯を失う原因疾患の第1位です。
歯周病は非糖尿病であっても多い疾患ですが、高血糖と歯周病の重症化には相互関係があります。
- 糖尿病が悪い → 歯周病は重症化しやすい
- 歯周病が悪い → 糖尿病合併症が起こりやすい
- 歯周病の治療 → 血糖値の改善効果あり
- 血糖値の改善 → 歯周病の改善効果あり
骨粗鬆症
1型2型ともに糖尿病は骨粗鬆症のリスクです。
骨粗鬆症は一般に骨密度で評価されますが、糖尿病では骨密度だけでなく骨質という骨の構造や材質の異常から骨の強度が低下します。
そのため骨密度が正常であっても、骨折リスクが糖尿病でない方よりも高くなります。
Janghorbanらは大腿骨近位部の骨折リスクは1型糖尿病では6.3倍、2型糖尿病では1.7倍と報告されています。
糖尿病足
糖尿病では神経障害・末梢血流障害・足の変形により足にトラブルが起こりやすい状態です。 また感染症や潰瘍といった足のトラブルが起こると重症化しやすいです。
そのため
- 足のトラブルを起こしにくくすること
- 起きてしまった足のトラブルと早期に治療すること
が重要になります。 糖尿病・高血圧・脂質・禁煙といった内科的な治療だけでなく皮膚科や整形外科など広い範囲で協力をしながら治療する必要があります。
糖尿病合併症を減らす方法
- 糖尿病コントロールの改善
- 禁煙
- 運動
- 適切な体重
- 高血圧・脂質異常症など他のリスク疾患を管理
HbA1c1%低下による合併症予防効果
- 糖尿病関連死 21%低下
- 総死亡 14%低下
- 心筋梗塞 14%低下
- 脳卒中 12%低下
- 細小血管合併症 37%低下
食事療法
当院が推奨する食事療法
食事療法には、バランスを整える方法、低脂肪食、低炭水化物食、DASH食、地中海食と様々なものがありますが、続けることができる食事を探していくことが大事です。
当院では健康によい食事として、下記の推奨する食べ物に切り替えていくことを勧めています。
推奨する食べ物
- 全粒穀物
:玄米、全粒粉パン、オートミールなど - 野菜(+ 果物)
:日本の果物はとても甘いため(括弧)とした - ナッツ
:間食におすすめ - 豆類
- 魚
避けるべき食べ物
- 精製された穀物 :白米、パン
- 加工肉 :ハム、ソーセージ、ベーコン、ハンバーグ
- レッドミール :牛肉・羊肉
- 砂糖入り飲料
追記
- 果物は文献上は推奨されるが日本の果物はとても甘いため(括弧)とした
- レッドミールの対義語はホワイトミート(鶏や七面鳥など)、豚肉は中間ぐらい
- 食事前にコップ1杯の水を飲みましょう
その他おすすめ
東京労災病院様の「深夜勤務者のための食生活ブック」は、コンビニ食の選び方が紹介されており参考になります。
文献
- https://www.hsph.harvard.edu/nutritionsource/healthy-eating-plate/translations/japanese/ *2019/02/12アクセス
- Sylvia H Ley et al., Lancet. 2014; 383: 1999-2007
- 東京労災病院治療就労両立支援センター 予防医療部
https://www.tokyor.johas.go.jp/yobou.html#modelt2
最終アクセス 2020/10/20
運動療法
生活に合わせて運動量を増やしましょう。 まずは1日10分の運動を生活に組み入れ、できれば1日合計30~40分ぐらいにできるとよいでしょう。
有酸素運動 :散歩、ジョギング、サイクリング、プール、太極拳
筋トレ :スクワット、プランク、ダンベル
自宅でおすすめの運動
バーピー:Burpee
自宅かつ器材なしで出来る運動の中で、もっとも運動負荷が多いと感じる種目です。有酸素運動かつ筋力にも効きます。運動を一つだけ選ぶなら迷わずこれを勧めます。
階下に音がするかもしれないのが難点です。
クライマー:Climber
バービーの次ぐらいに負荷がある種目ですが、心拍数や全身の疲れよりも先に腹筋と大腿にくる印象です。バービーよりも階下への影響で少ないです。
スクワット:Squat
階下や同居人が気になってバーピーやクライマーができないという場合にはスクワットがおすすめです。動画だと割と深めまで曲げていますが、深さは膝が90度ぐらいまででよいです。余裕がある場合は両手にダンベルなどを持ってやるとよいでしょう。
アルコール
アルコールとの付き合い方に注意しましょう。
アルコールによる害は一般にイメージされるよりもずっと早い段階で起こります。
「控えようと思っていたのに、ついつい飲みすぎた。」
「休肝日の予定だったが飲んでしまった。」
上記のことがあれば、飲酒欲求をコントロールできない状態になっています。 主治医と相談するようにしましょう。
飲酒習慣のチェック
AUDITテストで飲酒習慣のチェックをしてみましょう。
適正摂取の目安
アルコール換算10g=1ドリンク と換算します。
適正な飲酒は1日約2ドリンク=アルコール換算20gとされていますが、女性や高齢者ではこれより少ない量が目安です。
1日3ドリンク=アルコール換算60g以上の飲酒は多量飲酒とされます。
2ドリンク=アルコール換算20gの目安
| 種類 | 度数 | 量 | 大体の目安 |
| ビール | 5% | 500mL | 中ジョッキ1杯 |
| 酎ハイ | 7% | 360mL | 1缶 |
| 焼酎 | 25% | 100mL | 5/5で割って1杯 |
| 日本酒 | 15% | 165mL | 0.8合 |
| ウイスキー | 40% | 62.5mL | ダブル1杯 |
| ワイン | 12% | 175mL | グラス1.4杯 |
アルコールの換算
[CP_CALCULATED_FIELDS id=”7″]
適正飲酒についての紹介冊子
- お酒を飲む喜びをいつまでも キリンビールさん作成の冊子
特に飲酒習慣スクリーニングテストと飲酒日記がおすすめ
自分や家族が依存症かな?と思ったら
保健所あるいは精神保健福祉センター に相談しましょう。
名古屋市に在住・在勤・在学の方なら、名古屋市の依存症相談窓口に相談してみましょう。
睡眠
睡眠時間が短いと血糖値が高くなり、体重も増えやすいです。しっかりと休息をとりましょう。
睡眠のための12の指針睡眠のための12の指針
岡山大学病院 精神科リエゾンチーム様が作成した睡眠のための12の指針youtube動画がわかりやすいです。
- 睡眠時間は人それぞれ、日中の眠気が睡眠不足の目安です。
- 毎日同じ時刻に起きましょう。
- カフェインは就寝時間の6時間前から避けるようにしましょう。
- 寝床ではスマホ、テレビ、読書等、睡眠と性行為以外は避けるようにしましょう。
- 睡眠時はテレビや部屋の電気を消しましょう
- 眠れないときは、一旦寝室から出て仕切り直しましょう。
- 不眠が続く場合は睡眠日誌をつけましょう
- いびきや日中の眠気がひどい場合は医師に相談しましょう
ストレスとの付き合い方
WHOによるストレスマネジメントガイド
WHOのストレスマネジメントについてを有志の方が翻訳したイラストガイドがあるので活用みましょう。
131ページありますがイラストが多いので読みやすいと思います。
認知行動療法
様々な認知行動療法がありますが、ACTという認知行動療法が良さそうだったので紹介します。 上記WHOのストレスマネジメントとも重なります。
ACT(Acceptance and Commitment Therapy)は認知行動療法の1つであり、「心理的柔軟性を高めることで、人生を豊かで意味あるものにするための行動をより効果的に行うことができる。」 という考え方です。
心理的柔軟性を高めることにより、行動の見直しができます。
例えば
- 仕事や家庭のストレスで食事量が増える
→ ストレスの対処として食欲を満たしているが、健康上のデメリットがあり非機能的な行動。 そもそもストレスと食事の関連を見直すべき。 - 天気が悪いから、運動ができない。
→ 室内でできる運動という選択肢をとらずに、運動しないことを選択している。
思考、感情、状況が直接行動につながらないように、落ち着いて受け入れ、自分にとって必要な行動をすることがACTの目的です。
まずはマインドフルネスの手法を用いて、思考、感情、状況を観察の対象として見る練習をしてみると良いでしょう。
基本のマインドフルネス
- 目を閉じて、背筋をまっすぐに伸ばします。
- 自分の呼吸に意識を向けます。
- 意識はされたら、対象(思考・感情・身体感覚・外部環境)に意識がそれていることを認識し、ゆっくりと呼吸に意識を戻していきます。
基本のマインドフルネスを毎日5~10分続けるようにしてみましょう。
さらに詳しく知りたいと思ったらACTについて調べてみましょう。
認知行動療法ACTについての当院の記事は下記にまとめてあります。
漸減的筋弛緩法
リラックスを実践しやすくするためのテクニックです。
力を抜くというのは意外と難しいので、まずは力をいれてから抜くという流れで行います。
独立行政法人 高齢・障害・求職者雇用支援機構外部様のリラクゼーション紹介講座にわかりやすいパンフレットがあったので参考にしてください。
おすすめ書籍
糖尿病関連
- 日本糖尿病学会(編)(2020年). 糖尿病治療の手びき2020改訂第58版 日本糖尿病協会・南江堂
認知行動療法関連
- ラス・ハリス(2015). 幸福になりたいなら幸福になろうとしてはいけない 中央精版印刷株式会社
- ジェニファー・A・グレッグ(2013). 糖尿病をすばらしく生きるマインドフルネス・ガイドブック 株式会社星和書店